休克
Circulatory Shock
Jean-Louis Vincent, M.D., Ph.D., and Daniel De Backer, M.D., Ph.D.
N Engl J Med 2013;369:1726-34.
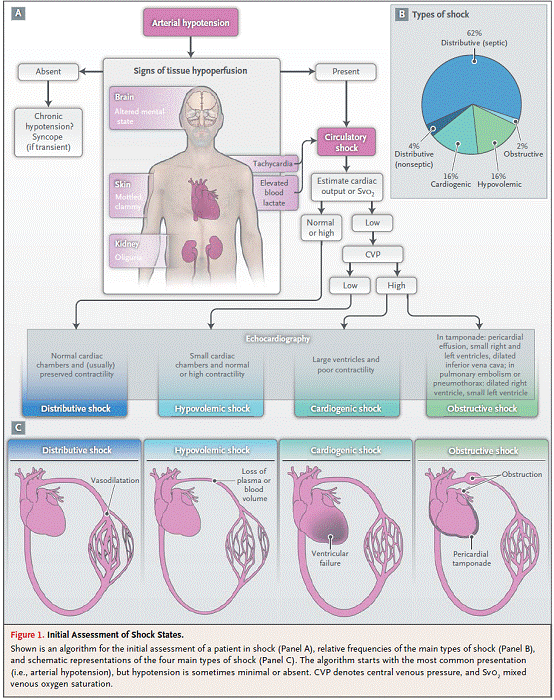
休克时临床常见的循环衰竭,并可导致细胞氧利用异常。在重症医学中,休克非常常见,ICU中的1/3患者存在休克。休克可从临床、血流动力学以及生化检查指标进行诊断,主要包括以下三个方面:1.常存在低血压,但血压水平多为轻度下降,尤其是长期存在高血压的患者。总体而言,成人患者收缩压低于90mmHg或平均动脉压低于70mmHg,并伴有心动过速。2.出现组织低灌注,并从身体三个“窗口”表现出来,皮肤(皮肤湿冷,血管收缩以及发绀是最有价值的低血流动力学状态),肾脏(尿量<0.5ml/kg/h)以及神经系统(精神状态改变,包括反应迟钝、定向障碍及意识模糊)。3.常存在明显的高乳酸血症,提示细胞氧代谢异常。正常血乳酸水平约1mmol/l,而急性循环功能衰竭时,乳酸水平增高>1.5mmol/l。
发病机制
休克可能的机制包括以下四种相互交叉的因素:低血容量(内源性或外源性液体丢失),心源性因素(如急性心梗、终末期心肌病、严重心瓣膜病、心肌炎或心律失常),梗阻性因素(如肺栓塞、心脏填塞或张力性气胸),分布性因素(如重症感染、炎症因子释放导致的过敏性反应)(见Fig. 1A)。前三种导致的休克出现低心输出量以及氧供异常。而在分布性休克中,主要的异常表现在外周,即全身血管阻力下降,氧利用异常。高心输出量是分布性休克典型的表现,但也可能因心肌抑制出现心输出量下降。出现急性循环功能衰竭的患者常是上述几种因素综合的作用,如重症胰腺炎、过敏或全身性感染的患者出现分布性休克时,常合并存在低血容量及心肌抑制导致的心源性因素。
鉴别诊断
ICU中最常见的休克类型为感染性休克,其次为心源性及低血容量性休克,梗阻性休克相对少见(Fig. 1B,1C)。一项纳入超1600例随机应用多巴酚丁胺和去甲肾上腺素休克患者的研究发现,感染性休克占62%,心源性休克16%,低血容量性休克16%,其他原因导致的分布性休克4%,梗阻性休克占2%。
休克的类型及病因的诊断主要依赖于病史、体格检查及临床表现。如创伤后,休克最常见的因素为低血容量(失血),但由于心脏填塞或脊髓损伤,心源性休克或分布性休克也可能单独发生或合并存在。详尽的临床检查应包括皮肤色泽温度、颈静脉充盈及外周水肿情况。更进一步的诊断可借助于超声心动图,用于评估心包积液、测定左右心大小及功能、评价呼吸过程中的腔静脉变异度、计算大动脉速度-时间积分以评价每搏输出量。如果条件许可,应在休克的患者中尽快进行超声心动图检查。
休克患者的初始治疗
早期合适的血流动力学支持有助于改善休克患者的器官功能障碍或衰竭。在查找休克病因的过程中,就应开始进行复苏治疗。一旦原因确定,休克病因必须及时纠正(如控制出血、冠脉综合征经皮介入治疗,大面积肺栓塞溶栓或取栓,感染性休克应用抗生素及控制感染源)。
除非病情迅速逆转,其他情况下都应放置动脉导管用于监测血压和采血标本,放置中心静脉置管用于输注液体和血管活性药物,指导液体治疗策略。休克的初始治疗应该是问题导向的,尽管具体的治疗措施有所差异,无论何种病因的休克治疗目标都是一致的。“VIP原则”可用于评价复苏措施,并便于记忆。V即通气(保证氧供),I为输液(液体复苏),P为泵(应用血管活性药物)。
通气支持
应在休克患者中尽早进行氧疗,以增加氧输送,预防肺动脉高压。由于外周血管收缩,脉搏指示氧饱和度监测常不可信,因此需要进行血气监测更准确的评价氧需。
用面罩进行无创机械通气时,常由于技术缺陷,导致休克治疗过程中,患者迅速出现呼吸心跳骤停。因此,患者出现严重呼吸困难,低氧,持续存在或进行性加重的酸中毒(pH<7.30)时,应予气管插管并行有创机械通气支持。通过增加胸腔内压,有创机械通气同时在降低呼吸肌肉氧需、降低左心后负荷方面发挥治疗作用。开始有创机械通气时出现明显动脉血压下降,提示低血容量状态,静脉回心血量减少。因此也应应用最小剂量的镇静药物,以避免血压及心输出量进一步下降。
液体复苏
通过液体复苏改善微循环血流、增加心输出量,在任何类型休克治疗中均十分重要。即使是在心源性休克中,由于急性水肿导致的血管内有效循环血量不足,液体复苏亦可使患者获益。同时,由于过多的液体亦会造成水肿可能增加,并带来不良后果,因此液体复苏过程必须严密监测。
实际工作中液体复苏的终点很难定义。总体而言,液体复苏的目标应该是心输出量不受前负荷的影响(心功能位于Frank-Starling曲线的平台段),但这在临床同样难于评估。在机械通气并予液体复苏的患者中,可以应用心输出量监测直接评估每搏输出量,也可通过观察动脉压波形中脉压随呼吸周期的变异度,进而评估容量反应性。但上述临床采取的方法仍有以下不足:患者需以较大的潮气量行机械通气,无自主呼吸(常需应用镇静剂,甚至肌松剂),无明显心律失常或右心功能不全。被动直腿抬高实验可作为评估容量反应性的备用方法,但由于直腿抬高效应时间较短,因此需要有迅速反应的监测设备辅助。无论是否应用容量评估方法,现在临床过程中对患者静脉输液的评估仍存在一定的困难。
液体负荷实验常用于评价患者对液体的实际反应性,进而减少液体过负荷的不良影响。在行液体负荷实验前,需预先明确以下四条因素:1.选择的液体类型。因可被耐受且价格便宜,晶体液可作为首选。而在严重低蛋白血症患者中,可用白蛋白进行液体复苏。2.液体输注速度。液体应快速输注以观察机体对液体的反应,但又不能过快而导致认为的应激反应。一般采用300-500ml液体在20-30分钟内输注。3.液体负荷实验的目标。休克患者进行液体负荷实验的目标通常为增加血压,降低心率或增加尿量。4.液体负荷实验的安全性。液体输注的最大的并发症为肺水肿。尽管并非完美的指标,限定中心静脉压的在基础水平上升高一定水平,常用于防止液体过负荷。
应在进行液体负荷过程中避免刺激患者,或进行其他负荷实验。可根据需求重复进行液体负荷实验,但一旦表现为无液体反应性,应立即停止实验,以防止液体过负荷。
血管活性药物
缩血管药物
如存在严重低血压,或在输液后低血压仍持续存在,则应当应用缩血管药物。目前临床普遍接受的观点是,持续进行液体复苏过程中,临时应用缩血管药物,并在低血容量状态纠正后,尽可能停用。
肾上腺素能受体激动剂由于起效快、高效、半衰期短,因此易于进行调整,可作为一线选择。激动各型肾上腺素能受体均有潜在的治疗效果与不良影响。如β肾上腺素能受体激动能够增加血流,但也会通过增加心率和收缩力,而增加心肌缺血的风险。因此异丙肾上腺素(纯β肾上腺素能受体激动剂)在存在严重心动过速的患者中应用受限。另一种极端情况,α肾上腺素能受体激动能够增加血管阻力,提升血压,但会降低心输出量,减少组织血供。因此纯α肾上腺素能受体激动剂-去氧肾上腺素也极少应用。
去甲肾上腺素可作为首选血管收缩剂。去甲肾上腺素主要激动α受体,同时具有适度β受体激动作用,因而有助于维持心输出量。临床应用去甲肾上腺素时,多表现为平均动脉压显著增高,心率或心输出量基本不变。却甲肾上腺素常用剂量为0.1-0.2ug/kg/min。
多巴胺在低剂量时主要表现为β受体激动作用,而高剂量时主要为α受体激动作用,但效应相对较弱。小剂量多巴胺(<3ug/kg/min持续静脉输注)可选择性扩张肝脾及肾脏血管。但目前并无研究证实小剂量多巴胺有助于改善肾脏功能,因此亦不再推荐常规应用小剂量多巴胺保护肾功能。多巴胺受体激动还会导致内分泌副作用,作用于下丘脑垂体系统,通过减少催乳素的分泌,进而导致免疫抑制。
近期一项随机对照双盲实验结果表明,作为一线缩血管药物,多巴胺与去甲肾上腺素相比无任何优势,并且在心源性休克患者中,多巴胺还会导致心律失常增加,28天病死率增高。在感染性休克中,多巴胺治疗组也比去甲肾上腺素治疗组患者病死率更高。因此,不再推荐多巴胺用于休克患者的治疗。
肾上腺素作为一种更强的血管收缩剂,在小剂量时主要表现为β受体作用,高剂量时α受体效应更显著。但肾上腺素常导致心律失常发生率增加、内脏血流减少、增加细胞代谢而导致血乳酸水平增高。既往前瞻性随机研究亦发现在感染性休克患者中,肾上腺素并不优于去甲肾上腺素。因此,肾上腺素仅被用作严重患者的二线选择。
其他强血管收缩药物(如血管收缩素或间羟胺)被禁止持续静脉应用。非选择性NO抑制剂也在心源性休克中无明显益处,且对感染性休克患者有害。
在高血流动力学状态的分布性休克患者中,可能存在血管加压素缺乏。在这部分患者中应用小剂量血管加压素可能使血压显著增高。VASST研究发现,联合应用小剂量血管加压素和去甲肾上腺素治疗感染性休克是安全的,并能够改善轻度感染性休克且应用糖皮质激素患者的存活率。血管加压素应用剂量应不高于0.04U/min,且只能应用于高心输出量患者。
特利加压素是血管加压素的结构类似物,其活性时间持续数小时,而血管加压素仅能维持数分钟。因此,在ICU中特利加压素并不能带来额外的好处。近期也正在研究V1书体选择性更高的血管加压素衍生物。
强心药
无论是否应用去甲肾上腺素,多巴酚丁胺可作为强心药物,用于增加心输出量。多巴酚丁胺主要为β肾上腺素能作用,与异丙肾上腺素相比,较少诱发心动过速。初始应用几mg/kg/min即可显著增加心输出量。静脉应用>20ug/kg/min剂量的多巴酚丁胺不能额外获益。另一方面,多巴酚丁胺对血压可能产生不良影响。尽管在心肌功能不全导致的休克患者中,多巴酚丁胺能够轻度增加血压,但在低血容量休克患者中,则会进一步降低血压。多巴酚丁胺应根据个体情况调整剂量,以得到合适的组织灌注,而不能应用某一固定的剂量来增加氧供至超常的预先设定的水平。多巴酚丁胺还能够改善感染性休克患者的毛细血管灌注,且与其全身性效应无关。
磷酸二酯酶III抑制剂包括米力农、依诺苷酮等,具有强心和舒张血管的综合效应。通过减少cAMP代谢,磷酸二酯酶III抑制剂可用于增强多巴酚丁胺的作用。当β肾上腺素能受体作用下调,或患者近期应用β受体阻滞剂时,磷酸二酯酶III抑制剂治疗可能有效。但磷酸二酯酶III抑制剂在低血压患者中也可能导致严重不良反应,并且其半衰期较长(4-6小时),难以实现治疗的及时调整。因此,间断短时间小剂量应用可能比持续静脉输注磷酸二酯酶III抑制剂更适用于休克患者的治疗。
左西孟旦作为一种更昂贵的药物,主要通过结合心脏肌钙蛋白C,增加肌细胞钙敏感性;但同时也通过打开血管平滑肌ATP敏感钾通道,发挥舒张血管的作用。并且左西孟旦半衰期长达数天,也限制了其在休克中的应用。
血管舒张药物
血管舒张药物可以通过降低心室后负荷,从而增加心输出量,且不会增加心肌氧需。该类药物最主要的缺陷在于有降低血压、减少组织灌注的风险。但在部分患者中,谨慎应用硝酸盐及其他血管扩张药物,可能能够改善微循环灌注及细胞功能。
机械支持
应用主动脉内球囊反博(IABC)行机械支持,能够降低左心后负荷,增加冠脉血流。但近期的意向随机对照研究发现在心源性休克患者中,主动脉内球囊反博并不能改善患者预后。因此目前也不推荐在心源性休克患者中常规应用主动脉内球囊反博。体外膜氧合(ECMO)在可逆性心源性休克或等待心脏移植的过程中,可用作临时挽救生命的治疗措施。
血流动力学支持的目标
血压
复苏的初始目标不仅是恢复血压,还应改善细胞氧代谢,而纠正低血压则是实现该目标的先决条件。维持平均动脉压65-70mmHg可作为初始的复苏目标,但须根据组织灌注情况进行调整。组织灌注情况可以通过精神状态、皮肤情况、尿量进行评估。尤其对少尿患者,除非已存在急性肾功能衰竭,均应常规评价血压增高与尿量之间的关系。反之,在急性出血且无神经系统问题的患者,可接受低于65-70mmHg的平均动脉压直至出血控制,以减少出血及其相关的凝血功能异常。
心输出量与氧供
休克表现为氧供需失衡,因此维持合适的组织氧供是治疗的根本,但增加氧供的措施均存在缺陷。在纠正低氧及贫血后,心输出量是决定氧供的关键,但理想的心输出量难以定义。心输出量可以通过多种技术进行测定,但每种测定方法都有其各自的优势与不足。监测心输出量在液体负荷试验等干预时的变化趋势比测定心输出量绝对值更重要。不建议预先设定目标心输出量,因为在不同患者、同一患者不同时间对心输出量的需求也不同。
测定混合静脉血氧饱和度(SvO2)有助于评价氧供需平衡,也有助于评价心输出量是否合适。SvO2一般在低血容量或贫血时降低,而在分布性休克时正常后增高。中心静脉血氧饱和度(ScvO2)通过中心静脉的导管采血,测定上腔静脉血氧饱和度,仅反应上半部分躯体静脉血氧饱和度。正常情况下,ScvO2比SvO2略低;但在重症患者中,ScvO2常比SvO2高。Rivers等研究方向,在急诊感染性休克患者中,以初始6小时ScvO2≥70%作为治疗目标,可以明显降低病死率。该结论目前也有三项多中心研究在进一步评价。
血乳酸水平
血乳酸水平增高提示细胞功能异常。低血流状态时,高乳酸血症的主要机制为组织缺氧,无氧代谢增加。但在分布性休克时,高乳酸血症的机制更复杂,可能包括糖酵解增加、丙酮酸脱氢酶活性受抑制。在任何情况下,由于肝功能受损导致乳酸清除下降亦可能与高乳酸血症相关。
连续乳酸测定在休克治疗中的价值被认识已有30年的历史。尽管乳酸水平变化比血压、心输出量变化慢,但通过有效治疗,血乳酸水平应在数小时内下降。Jansen等研究发现,在乳酸>3mmol/l的休克患者中,以乳酸水平2小时降低≥20%作为目标,能够使患者住院病死率下降。
微循环
随着正交偏振光谱(OPS)成像及旁流暗视野(SDF)成像等手持设备相关技术的发展,使直接观察微循环并评价治疗措施对微循环的影响成为可能,观察部位常选择易于接触的表面,如舌下区域。在各种类型的休克中,均可发现各种微循环的改变,如毛细血管密度降低、灌注血管比例下降及血流异质性增加等(Fig.2),且微循环改变持续存在提示预后不佳。
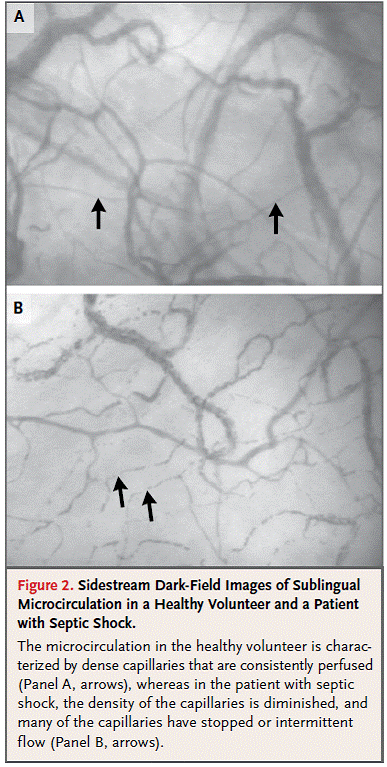
近红外光谱法采用近红外光测定组织氧合血红蛋白及脱氧血红蛋白的比例,评价组织氧饱和度。分析组织氧饱和度在短暂缺血过程中的变化,可以定量评价微循环障碍,且微循环障碍同样发现与预后不佳相关。研究发现,不同的治疗措施能够改善上述微循环改变,但能否通过监测微循环变化并指导治疗,进而改善患者预后,仍有待进一步研究,目前尚不能作为常规推荐。
分级治疗措施及目标
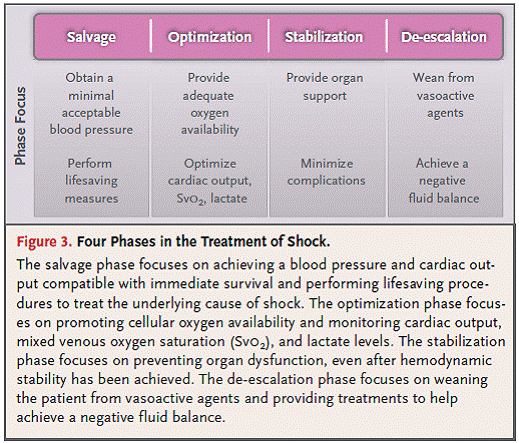
休克的治疗包括四个时期,应根据不同的时期确定不同的治疗目标及监测(Fig.3)。在第一期(slavage),治疗目标为维持最基本的血压与心输出量,以抢救生命。同时必须进行最基本监测,在大部分患者中,有创监测可暂局限在动脉及中心静脉置管。挽救生命的治疗措施(如创伤的外科处理、心包引流、急性心梗的冠脉血管再通、全身性感染的抗生素治疗等)用于治疗原发性疾病。第二期(optimization)的治疗目标为增加细胞氧供。在维持血流动力学过程中存在一个狭小的治疗窗,也是临床治疗的挑战。恰当的复苏治疗能够减轻炎症、纠正线粒体功能异常及天冬氨酸特异性半胱氨酸蛋白酶激活。测定SvO2及乳酸水平有助于指导治疗,同时应考虑监测心输出量。第三期(stabilization)治疗目标为防治器官功能障碍。即使在血流动力学稳定后仍应注意。组织氧供不再是关键因素,而器官功能支持更加重要。最后,在第四期(deescalation),治疗目标为撤离血管活性药物,应用利尿剂或超滤促进排尿,达到液体负平衡,减轻体内液体蓄积。
结论
休克发病率、病死率高。早期诊断有助于开始进一步的积极治疗。恰当的治疗有赖于对休克病理生理学机制的正确认识。具体的治疗措施应包括纠正病因、通过补液及应用血管活性药物稳定血流动力学。可通过严密的临床监测、乳酸测定及微循环评价等评价患者对治疗的反应,但如需未来进一步研究探索。
相关文章:


